Le norme per il corretto utilizzo dei dispositivi di protezione individuale (Rapporto dell’Istituto Superiore di Sanità Covid-19 n. 2/2020)
[bing_translator]
Le norme per il corretto utilizzo dei dispositivi di protezione individuale sono contenute nel Rapporto dell’Istituto Superiore di Sanità Covid-19 n. 2/2020, che riporta anche le Misure di prevenzione da infezione da SARS-CoV-2.
INDICAZIONI AD INTERIM PER UN UTILIZZO RAZIONALE DELLE PROTEZIONI PER INFEZIONE DA SARS-COV-2 NELLE ATTIVITÀ SANITARIE E SOCIOSANITARIE (ASSISTENZA A SOGGETTI AFFETTI DA COVID-19) NELL’ATTUALE SCENARIO EMERGENZIALE SARS-COV-2 – aggiornato al 28 marzo 2020
Gruppo di Lavoro ISS Prevenzione e Controllo delle Infezioni
Nel nuovo testo si specifica che «i dispositivi FFP, nell’attuale scenario emergenziale e di carenza di tali dispositivi, devono essere resi disponibili, secondo un criterio di priorità, agli operatori a più elevato rischio professionale che svolgano manovre e procedure in grado di generare aerosol o che operino in un contesto di elevata intensità assistenziale e prolungata esposizione al rischio».
Misure di prevenzione da infezione da SARS-CoV-2
È documentato che i soggetti maggiormente a rischio d’infezione da SARS-CoV-2 sono coloro che sono a contatto stretto con paziente affetto da COVID-19, in primis gli operatori sanitari impegnati in assistenza diretta ai casi, e il personale di laboratorio addetto alla manipolazione di campioni biologici di un caso di COVID-19, senza l’impiego e il corretto utilizzo dei DPI raccomandati o mediante l’utilizzo di DPI non idonei.
L’elevata circolazione del virus e l’alto numero di casi di COVID-19 ha comportato una riorganizzazione in molti ospedali con modifiche organizzative che hanno portato al raggruppamento dei pazienti con questa malattia in determinate aree delle strutture con una maggiore esposizione anche a procedure a rischio di generare aerosol.
Risulta, pertanto, di fondamentale importanza che tutti gli operatori sanitari coinvolti in ambito assistenziale siano opportunamente formati e aggiornati in merito alle modalità e ai rischi di esposizione professionale, alle misure di prevenzione e protezione disponibili, nonché alle caratteristiche del quadro clinico di COVID-19.
Le misure generali di prevenzione e mitigazione del rischio sono fattori di protezione “chiave” sia nei contesti sanitari sia di comunità.
Le più efficaci misure di prevenzione da applicare sia nell’ambito comunitario che sanitario, includono:
• praticare frequentemente l’igiene delle mani con acqua e sapone o, se questi non sono disponibili, con soluzioni/gel a base alcolica. In ambito sanitario è raccomandato l’uso preferenziale di soluzioni/gel a base alcolica, in modo da consentire l’igiene delle mani al letto del paziente in tutti i momenti raccomandati (prima e dopo il contatto, prima di manovre asettiche, dopo il contatto con liquidi biologici, dopo il contatto con le superfici in vicinanza del paziente);
• evitare di toccare gli occhi, il naso e la bocca con le mani;
• tossire o starnutire all’interno del gomito con il braccio piegato o di un fazzoletto, preferibilmente monouso, che poi deve essere immediatamente eliminato;
• indossare la mascherina chirurgica nel caso in cui si abbiano sintomi respiratori ed eseguire l’igiene delle mani dopo avere rimosso ed eliminato la mascherina;
• evitare contatti ravvicinati mantenendo la distanza di almeno un metro dalle altre persone, in particolare con quelle con sintomi respiratori.
Precauzioni aggiuntive sono necessarie per gli operatori sanitari al fine di preservare se stessi e prevenire la trasmissione del virus in ambito sanitario e sociosanitario. Tali precauzioni includono l’utilizzo corretto dei DPI e adeguata sensibilizzazione e addestramento alle modalità relative al loro uso, alla vestizione, svestizione ed eliminazione, tenendo presente che alla luce delle attuali conoscenze, le principali modalità di trasmissione del SARS-CoV-2 sono attraverso droplet e per contatto, a eccezione di specifiche manovre e procedure a rischio di generare aerosol (Allegato 1). È quindi sempre particolarmente importante praticare l’igiene delle mani per prevenire la trasmissione da contatto, soprattutto in relazione con l’utilizzo corretto dei DPI.
Si evidenzia che i DPI devono essere considerati come una misura efficace per la protezione dell’operatore sanitario solo se inseriti all’interno di un più ampio insieme d’interventi che comprenda controlli amministrativi e procedurali, ambientali, organizzativi e tecnici nel contesto assistenziale sanitario.
Pertanto, in situazione di ridotta disponibilità di risorse, i DPI disponibili dovrebbero essere utilizzati secondo un criterio di priorità per gli operatori a più elevato rischio professionale che svolgano procedure in grado di generare aerosol e che operino in un contesto di elevata intensità assistenziale e prolungata esposizione al rischio.
In questo scenario, risulta di particolare importanza l’implementazione nelle strutture sanitarie di tutti i controlli di tipo amministrativo-organizzativi, tecnici e ambientali in ambito di infection control, ribadendo la rilevanza di fare sempre indossare una mascherina chirurgica al caso sospetto/probabile/confermato COVID-19 durante l’assistenza diretta da parte dell’operatore.
In particolare, nell’attuale scenario epidemiologico COVID-19 e nella prospettiva di una carenza globale di disponibilità di DPI, è importante recepire le seguenti raccomandazioni dell’OMS relativamente alla necessità di ottimizzare il loro utilizzo, implementando strategie a livello di Paese per garantirne la maggiore disponibilità possibile agli operatori maggiormente esposti al rischio di contagio. Queste includono:
• garantire l’uso appropriato di DPI;
• assicurare la disponibilità di DPI necessaria alla protezione degli operatori e delle persone assistite in base alla appropriata valutazione del rischio;
• coordinare la gestione della catena di approvvigionamento dei DPI.
Si raccomanda alle Direzioni regionali, distrettuali e aziendali di effettuare azioni di sostegno al corretto ed appropriato utilizzo dei DPI, anche attraverso attività proattive quali sessioni di formazione e visite/audit per la sicurezza, e avvalendosi delle funzioni competenti (referenti per il rischio infettivo, risk manager,
Responsabile del Servizio di Prevenzione e Protezione, medico competente, ecc.).
Assume, inoltre, fondamentale importanza che tutti gli operatori sanitari coinvolti in ambito assistenziale:
• siano opportunamente formati e aggiornati in merito ai rischi di esposizione professionale, alle misure di prevenzione e protezione disponibili, nonché alle caratteristiche del quadro clinico di COVID-19, al fine di permettere uno screening degli accessi o dei pazienti ricoverati che permetta una quanto più rapida identificazione dei casi sospetti. Pertanto, la partecipazione a corsi disponibili online dovrebbe essere resa obbligatoria, laddove non siano già state effettuate iniziative di formazione.
• Siano edotti sull’importanza di adottare, nell’assistenza a tutti i pazienti, le precauzioni standard, con particolare attenzione all’igiene delle mani prima e dopo ciascun contatto con il paziente, prima di manovre asettiche e dopo esposizione a liquidi biologici o contatto con le superfici vicine al paziente.
L’igiene delle mani nell’assistenza a tutti i pazienti rappresenta una protezione importante anche per l’operatore stesso, oltre che per il rischio di infezioni correlate all’assistenza.
Una serie di attività di formazione a distanza sulla prevenzione e controllo della infezione da SARS-CoV-2 sono disponibili sulla piattaforma EDUISS di formazione dell’Istituto Superiore di Sanità (https://www.eduiss.it/). Molto importante è fare indossare tempestivamente a tutti i pazienti che presentino sintomi respiratori acuti una mascherina chirurgica, se tollerata. Inoltre, quando le esigenze assistenziali lo consentono, rispettare sempre nell‘interazione col paziente la distanza di almeno un metro.
Principi generali
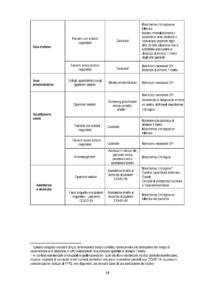
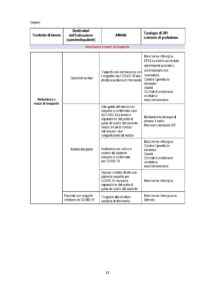
• Le indicazioni riportate in tabella vanno considerate in base a diversi fattori e condizioni, sia di carattere logistico-organizzativo e ambientale della struttura sanitaria (ad es. disponibilità di un Programma di protezione respiratoria), sia della valutazione del rischio basata sul contesto di lavoro, sulla mansione e sul tipo di attività lavorativa in concreto svolta, sia della disponibilità dei DPI, il cui utilizzo razionale deve, comunque, nell’attuale scenario emergenziale, continuare a essere prioritariamente raccomandato agli operatori sanitari impegnati in aree assistenziali dove vengano effettuate procedure a rischio di generazione di aerosol.
• Alla luce delle conoscenze scientifiche attualmente disponibili e delle principali modalità di trasmissione di questa malattia (contatto e droplets), le mascherine chirurgiche (dispositivi medici opportunamente certificati e preferibilmente del tipo IIR o equivalente), in grado di proteggere l’operatore che le indossa da schizzi e spruzzi, rappresentano una protezione sufficiente nella maggior parte dei casi. Tuttavia, a massima tutela della salute degli operatori sanitari esposti a condizioni di rischio aumentato, anche nell’attuale situazione di carenza di disponibilità di DPI, si raccomanda di garantire sempre un adeguato livello di protezione respiratoria per gli operatori sanitari esposti a più elevato rischio professionale, impegnati in aree assistenziali dove vengano effettuate procedure a rischio di generare aerosol o che operino in un contesto ospedaliero o comunitario di elevata intensità assistenziale e prolungata esposizione al rischio d’infezione COVID-19.
• Oltre a utilizzare i DPI adeguati, è necessario effettuare sempre l’igiene delle mani e l’igiene respiratoria. Il DPI non riutilizzabile dopo l’uso deve essere smaltito in un contenitore per rifiuti appropriato e deve essere effettuata l’igiene delle mani prima di indossare e dopo aver rimosso i DPI.
• Mascherine e guanti non possono essere riutilizzati e devono essere smaltiti correttamente.
• La maschera chirurgica deve coprire bene il naso, la bocca e il mento. La maschera deve essere cambiata se diviene umida, si danneggia o si sporca.
• In tutti gli scenari, in base alla valutazione del rischio, considerare l’uso di camici idrorepellenti. E’ possibile usare un grembiule monouso in assenza di camice monouso.
Dispositivi di protezione individuale
Selezione dei DPI
Nell’attuale scenario emergenziale COVID-19 italiano, la selezione del tipo deve tenere conto del rischio di trasmissione di SARS-CoV-2; questo dipende da:
• tipo di trasmissione (da droplets e da contatto);
• tipo di paziente: i pazienti più contagiosi sono quelli che presentano tosse e/o starnuti; se tali pazienti indossano una mascherina chirurgica o si coprono naso e bocca con un fazzoletto la diffusione del virus si riduce notevolmente;
• tipo di contatto assistenziale – Il rischio aumenta quando:
o il contatto è ravvicinato (< 1 metro) e prolungato (> 15 minuti)2.
o il contatto è di tipo ripetuto o continuativo, tale da aumentare il tempo complessivo di esposizione sia in ospedale che in altri ambiti assistenziali territoriali (come ad esempio operatori del territorio coinvolti nella assistenza medica ripetuta e/o continuata di casi sospetti e confermati di COVID-19) o si eseguono manovre e procedure a rischio di produrre aerosol delle secrezioni delpaziente (esempi: rianimazione cardiopolmonare, intubazione, estubazione, broncoscopia, induzione di espettorato, terapie in grado di generare nebulizzazione, NIV, BiPAP, CPAP, tampone nasofaringeo, anche effettuato in comunità).
In questo contesto emergenziale e di carenza di DPI, i filtranti facciali devono prioritariamente essere raccomandati per gli operatori sanitari impegnati in aree assistenziali dove vengano effettuate procedure a rischio di generazione di aerosol.
L’attività assistenziale prolungata e/o continuata con pazienti sospetti/probabili/confermati, in via precauzionale è considerata a maggiore rischio, e come tale, è necessario valutare l’uso dei filtranti facciali in base alla disponibilità e in base alla valutazione del rischio della struttura, effettuata dal datore di lavoro con la collaborazione del responsabile del servizio di prevenzione e protezione e del medico competente.
Riorganizzazione della attività lavorativa
Per ridurre il consumo improprio ed eccessivo di DPI e prevenire la loro carenza è opportuno che gli operatori evitino di entrare nella stanza in cui sia ricoverato un caso sospetto/accertato di COVID-19 se ciò non è necessario a fini assistenziali. È anche opportuno considerare di raggruppare le attività e pianificare le attività assistenziali al letto del paziente per minimizzare il numero di ingressi nella stanza (ad esempio, controllo dei segni vitali durante la somministrazione di farmaci oppure distribuzione del cibo ad opera di un operatore sanitario che deve eseguire altri atti assistenziali) rivedendo l’organizzazione del lavoro al fine di evitare, ripetuti accessi agli stessi e conseguente vestizione e svestizione e consumo di DPI ripetuta. Inoltre, in caso di disponibilità limitata, è possibile programmare l’uso della stessa mascherina chirurgica o del filtrante per assistenza di pazienti COVID-19 che siano raggruppati nella stessa stanza, purché la mascherina non sia danneggiata, contaminata o umida. Il raggruppare i pazienti COVID-19 in aree dedicate consente di utilizzare in modo più efficiente i DPI e di conseguenza rende sostenibile l’utilizzo di DPI di livello più elevato necessario poiché in presenza spesso di pazienti assistiti con procedure a rischio di generare aerosol. Alle stesse condizioni, infatti, i filtranti possono essere utilizzati per un tempo prolungato, fino a 6 ore.
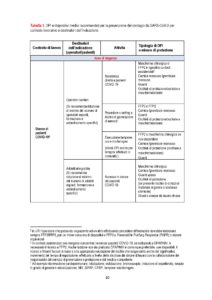
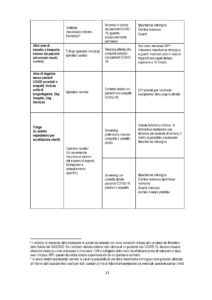
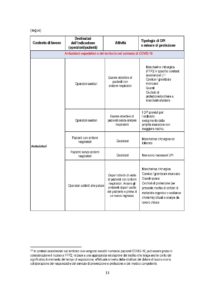
In Tabella 1 sono specificati i DPI e i dispositivi raccomandati per la prevenzione del contagio da SARSCoV-2 con una declinazione puntuale dei medesimi in relazione al contesto di lavoro, alla mansione e al tipo di attività lavorativa in concreto svolta.
Allegato 1.
Evidenze sulle modalità di trasmissione di SARS-CoV-2
La trasmissione delle infezioni da coronavirus, incluso il SARS-CoV-2, avviene nella maggior parte dei casi attraverso goccioline – droplets (≥ 5μm di diametro) generate dal tratto respiratorio di un soggetto infetto soprattutto con la tosse o starnuti ed espulse a distanze brevi (< 1 metro). Tali goccioline non rimangono sospese nell’aria ma si possono depositare sulle mucose nasali od orali o sulle congiuntive di un soggetto suscettibile soprattutto nel corso di contatti stretti tra persona e persona.
SARS-CoV-2 si può anche trasmettere per contatto diretto o indiretto con oggetti o superfici nelle immediate vicinanze di persone infette che siano contaminate da loro secrezioni (saliva, secrezioni nasali, espettorato), ad esempio attraverso le mani contaminate che toccano bocca, naso o occhi.
Studi su altri coronavirus, quali il virus della SARS e della MERS, suggeriscono che il tempo di sopravvivenza su superfici, in condizioni sperimentali, oscilli da 48 ore fino ad alcuni giorni (9 giorni) in dipendenza della matrice/materiale, della concentrazione, della temperatura e dell’umidità, anche se tale dato si riferisce alla possibilità di rilevazione di RNA del virus e non al suo isolamento in forma infettante. Dati sperimentali più recenti relativi alla persistenza del virus SARS-CoV-2, confermano la sua capacità di persistenza su plastica e acciaio inossidabile fino a 72 ore e su rame e cartone fino a 4 e 24 ore, rispettivamente, mostrando anche un decadimento esponenziale del titolo virale nel tempo.
La trasmissione per via aerogena (che avviene attraverso particelle di dimensioni < 5 μm che si possono propagare a distanza > 1 metro) non è documentata per i coronavirus incluso SARS- CoV-2, ad eccezione di specifiche procedure che possono generare aerosol (ad esempio, intubazione, tracheotomia, ventilazione forzata) e che avvengono soltanto in ambiente sanitario. Il ruolo marginale della trasmissione per via aerogena è anche riportato nel report relativo alla missione OMS in Cina per valutare la situazione dell’epidemia e le attuali evidenze derivanti da studi condotti in quel paese. Due studi recenti basati su campionamenti dell’aria nelle immediate vicinanze di pazienti affetti da COVID-19 con carica virale significativa nelle loro secrezioni respiratorie, non hanno dimostrato alcuna presenza del virus SARS-CoV-2. Un altro studio effettuato su voli di lunga distanza, ha dimostrato che non c’è evidenza di trasmissione del virus a passeggeri seduti in prossimità di soggetti affetti da COVID-19. Uno studio sperimentale recentemente pubblicato sul NEJM ha simulato condizioni di diffusione dei virus SARS-CoV-2 o SARS-CoV- 1 tramite aerosol. L’aerosol è stato generato con l’uso di un nebulizzatore three- jet Collison e immesso in un tamburo di Goldberg, utilizzando alta carica virale ed elevati volumi (10 ml). Questo sistema non riproduce le normali condizioni di tosse prodotta da un paziente affetto da COVID-19. Inoltre, sebbene l’esperimento dimostri la persistenza del virus nelle particelle di aerosol fino a 3 ore, non fornisce prove sostanzialmente nuove sulla trasmissione aerogena poiché quest’ultima era già nota come un’evenienza possibile durante procedure che generano aerosol. Infatti, l’OMS e altri importanti istituzioni tecniche che forniscono linee guida IPC per COVID-19 raccomandano precauzioni airborne per queste procedure.
Vi sono alcune evidenze che l’infezione da SARS-CoV-2 può manifestarsi con sintomi intestinali e che il virus possa essere presente nelle feci. Il rapporto dell’OMS sulla Cina indica che l’RNA virale è stato rilevato nelle feci nel 30% dei casi entro pochi giorni dall’esordio dei sintomi e in alcuni casi è stato possibile ottenere anche il virus vitale in coltura. Altre pubblicazioni hanno riportato che la diarrea si presentava nel 2-10% dei casi di malattia confermata COVID-19 e due studi hanno rilevato RNA virale nelle feci di pazienti COVID-19. Tuttavia, ad oggi solo uno studio ha dimostrato la presenza di virus vitale in un singolo campione di feci.
I dati attualmente disponibili non supportano quindi la trasmissione per via aerea di SARS-CoV-2, fatta eccezione per i possibili rischi attraverso procedure che generano aerosol se eseguite in un ambiente inadeguato (non in stanza di isolamento con pressione negativa) e / o in caso di utilizzo di dispositivi di protezione individuali (DPI) inadeguati. È probabile per contro che la trasmissione attraverso il contatto con superfici contaminate, in particolare nelle immediate vicinanze di un paziente COVID-19, abbia un ruolo,
mentre quello via aerosol rimane ancora una ipotesi solo sperimentale . Non sono stati dimostrati casi di trasmissione fecale-orale del virus SARS-CoV-2.
Tuttavia, in considerazione delle conoscenze in via di continuo aggiornamento, non è possibile ad oggi escludere definitivamente la possibilità di generazione di aerosol nel caso COVID-19 con sintomi respiratori, come anche riportato da alcuni organismi istituzionali quali CDC ed ECDC. Per questo motivo la procedura del tampone respiratorio è stata inserita tra quelle a rischio di generare aerosol(CDC, March 19, 2020).
Pertanto, per un principio di precauzione, CDC ed ECDC, in situazioni di scenario epidemiologico non emergenziale che preveda la sufficiente disponibilità di DPI, raccomandano l’uso di filtranti facciali DPI in tutte le pratiche di tipo assistenziale diretto in pazienti COVID-19, con priorità nei confronti di operatori sanitari a più elevato rischio poiché impegnati in procedure assistenziali a rischio di generazione aerosol.
Altri paesi come Australia, Canada, Hong Kong e Regno Unito, riportano che la modalità predominante di trasmissione è da droplet e contatto e indicano di usare protezioni per malattie trasmesse per via aerea solo per le procedure generanti aerosol.
Recentemente OMS ha ribadito che, le nuove evidenze fornite dal lavoro pubblicato su NEJM non modificano le conoscenze sulla trasmissione naturale del virus e, pertanto, mantiene le stesse indicazioni nel contesto della trasmissione da droplet e da contatto, dell’uso delle mascherine chirurgiche per l’assistenza sanitaria ai pazienti con COVID-19 e i respiratori facciali per le procedure e i setting a rischio di generazione aerosol.







NO COMMENTS