La cittadella ospedaliera del futuro secondo le indicazioni dei centri studi interpellati dall’OMS – di Mario Marroccu
Dal primo giugno 2013 esiste una delibera con cui è stata decisa la costruzione dell’ospedale unico del Sulcis Iglesiente. La stessa delibera dichiara che la progettazione e l’esecuzione dell’opera verrà affidata alla ARES (Agenzia Regionale Sanità). Alla comunicazione inviata ai 23 Comuni del Sulcis Iglesiente è stata associata la richiesta di indicare la sede prescelta per situarvi il nuovo ospedale.
La scelta della sede apre a tre possibilità:
I – edificare l’ospedale in una delle due città maggiori;
II – la mancanza di risposta rischierebbe di veder edificato un palazzone qualsiasi in un luogo qualsiasi col pericolo che venga costruito “in mezzo al nulla” lontano dai centri abitati.
III – edificare in un “luogo condiviso” e secondo i “canoni dell’OMS”.
Stiamo vedendo quanto sia fragile il diritto alla salute nel caso in cui non si eserciti il diritto democratico della partecipazione alle scelte.
Allo scopo di evitare che ci venga calata dall’alto la scelta di un progetto burocraticamente perfetto, ma senz’anima, proviamo sommessamente a disegnare con l’immaginazione ciò che potremmo proporre seguendo i canoni ingegneristico-architettonici proposti a livello di OMS e UE.
Lo scopo atteso da tutti è quello di raggiungere, per il nostro territorio, l’autonomia sanitaria strategica per il futuro. Non sarà un semplice edificio di cemento: sarà una piccola città fortemente energivora che vivrà 24 ore al giorno e 365 giorni all’anno.
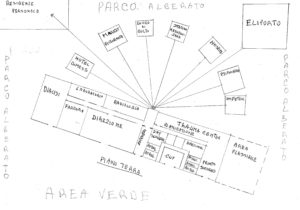
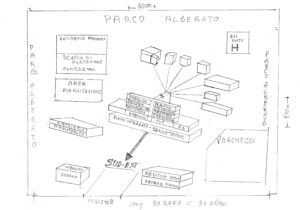
Ipotetico schema planimetrico dell’area sanitaria secondo le indicazioni emerse dai centri studi italiani e presentati all’OMS e UE.
Relazione allegata per spiegare l’ipotesi disegnata.
E’ fortemente aumentata l’insicurezza mondiale con l’esperienza della Pandemia Covid, con l’attuale minaccia nucleare, il rischio climatico e meteorologico, l’invecchiamento della popolazione, l’incremento delle migrazioni, la penuria energetica e alimentare, la nuova competizione del Sud del Mondo. Così come è già avvenuto nel passato, visto lo stravolgimento storico che stiamo vivendo, dobbiamo dedicarci al rinforzo delle strategie di sopravvivenza finalizzata a ottenere una maggiore autonomia alimentare ed energetica e una maggiore autonomia strategica in Sanità.
Da ciò deriva che per la futura generazione saranno necessari “nuovi criteri” per la progettazione degli ospedali.
I veri “criteri fondanti” dell’ospedale moderno furono quelli “rampiniani” (cardinal Enrico Rampini) del 1450,e cioè:
– umanizzazione,
– igiene,
– servizio idrico e fognario capillare
– corretta aerazione e riscaldamento delle camere di degenza,
– distinzione per “intensità di cure” (pazienti acuti e pazienti cronici),
– distinzione per genere,
– distinzione per specialità medica e chirurgica,
– servizio religioso,
– medicina di prossimità,
– buona gestione sotto controllo pubblico.
Dopo altri 450 anni, finita l’epoca storica delle “epidemie”, e finita la Grande Guerra, emerse un nuovo criterio: la “velocità” di intervento sanitario, sopratutto legata ai grandi traumi e alle emergenze chirurgiche.
Pertanto, fu necessario passare dagli ospedali a “padiglione” su piano orizzontale agli ospedali a monoblocco verticale dotati di veloci ascensori.
Era intervenuto un nuovo criterio: il “tempo” di intervento.
Nel 1930 l’architetto Alvar Aalto interpretò, graficamente, un’idea ancora più avanzata sul come debba essere disegnato il nuovo ospedale, e aggiunse altri due “criteri”:
Primo: il criterio dell’“economia” attraverso il “risparmio energetico” e lo fece progettando un ospedale che avrebbe sfruttato razionalmente la luce solare, orientando le grandi fenestrature delle camere di degenza verso sud-est e disponendo i servizi tecnici e amministrativi nel lato dell’edificio orientato a occidente.
– Secondo: il “criterio della “umanizzazione”. Questo criterio era già presente nell’idea di Enrico Rampini ma Alvar Aalto lo arricchì coll’idea di fornire ai degenti una vista godibile sul panorama circostante e mise in progetto l’esistenza di un grande parco verde in cui si doveva immergere la fabbrica dell’ospedale.
I “criteri” maturati in 2.000 anni di ingegneria e architettura ospedaliera sono tutt’oggi vigenti.
Attualmente sta avvenendo un ulteriore cambiamento per fenomeni sociali mai visti nella storia dell’Uomo:
– l’invecchiamento demografico,
– La sovrappopolazione del globo,
– la rivoluzione della comunicazione,
– La digitalizzazione e la dipendenza obbligata che ne è conseguita.
– La Pandemia Covid che ha messo in luce l’inadeguatezza del sistema Sanitario,
– le emigrazioni,
– la crisi climatica
– la nuova guerra in Europa,
– la paura di un possibile coinvolgimento in “fall-out” nucleare,
– la scarsità di nascite nel mondo occidentale.
– il Sud del mondo che avanza le sue richieste di ricchezza, potere e consumi.
La vistosa carenza di “visione “ della Sanità internazionale, messa alla prova dalla Pandemia, oggi ci obbliga a cambiare la prospettiva di osservazione.
Nel 2.000 Carlo Azeglio Ciampi se ne rese conto e dette incarico all’architetto Renzo Piano di disegnare l’“ospedale del futuro”. Questi produsse un nuovo criterio: “l’Umanesimo”.
Con tale termine egli indicava la necessità di introdurre il concetto di “bellezza” sia nei nuovi edifici che alle aree verdi circostanti destinati all’ospedale. Riteneva che la “bellezza” fosse necessaria per migliorare la qualità della vita dei degenti e del personale sanitario, ed era convinto che avrebbe avuto benefici effetti accelerando la guarigione.
In linea con l’OMS, la Commissione europea ha dato incarico agli scienziati di elaborare i “criteri” adeguati ai futuri ospedali europei.
Aggiungendo i nuovi criteri ai criteri classici del passato, i punti cardine da rispettare sarebbero:
– la flessibilità
– la autonomia energetica,
– la intensità di cure,
– la bellezza e gradevolezza del contenuto della struttura ospedaliera e dell’ambiente circostante (l’Umanesimo).
Secondo la proposta italiana presentata a Baku una decina di mesi fa dagli scienziati del Politecnico di Milano questi criteri dovrebbero essere preceduti da un altro criterio, necessario e imprescindibile: l’accettazione propedeutica di un “modello condiviso” tra gli attori pubblici in campo che sono:
– 1) l’Opinione pubblica,
– 2 ) la Politica,
– 3 ) le Istituzioni Sanitarie.
Secondo l’opinione degli scienziati in assenza della condivisione propedeutica di un modello non si può procedere all’esecuzione del progetto definitivo.
Tra le opzioni, proposte dai vari studi, prevale l’idea che nei progetti debbano coesistere le seguenti strutture:
1 – gli edifici a monoblocco o poliblocco;
2 – l’esistenza di torri parallele destinate all’impiantistica,
3 – l’ospedale per day surgery,
4 – l’ospedale stanziale, con prevalenza di camere singole.
5 – l’Hotel per pazienti dimessi,
6 – Percorsi separati per padiglioni a pressione negativa destinati agli infettivi,
7 – padiglione psichiatrico,
8 – giardino terapeutico (preferibilmente sulle terrazze); miniappartamenti per maternità.
A queste strutture di degenza si assocerebbero:
9 – i locali per i servizi di igiene (sterilizzazione e lavanderia) e di catering (cucine, ristorante),
10 – centrale energetica (pannelli fotovoltaici, etc..)
11 – servizio idrico (da fonti autonome e di rete; produzione di acqua sanitaria), serbatoi,
12 – eliporto,
13 – stazione metropolitana collegata alle città e alla rete ferroviaria,
14 – via d’accesso con immissione diretta ad arteria stradale principale,
15 – grande parco nel quale saranno immersi gli edifici. Superficie di 30 ettari per un ospedale medio.
16 – scelta dell’area in posizione tale da: non essere in ombra a sud-est ed essere ad un’altitudine sufficiente per non incorrere nel rischio di inondazioni; essere in località sismicamente stabile.
17 – ampi spazi sotterranei per parcheggi trasformabili all’occorrenza in rifugi antinucleari.
18 – miniappartamenti per il personale,
19 – edificio di culto
20 – inceneritore
21 – market
22 – Centro studi sia per ricerche universitarie sia per la formazione del personale.
Queste poche note hanno il solo scopo di mantenere viva l’attenzione sul nostro Ospedale del futuro affinché diventi, secondo le indicazioni citate, una piccola città immersa in un parco di 30 ettari di verde.